Đó là một bệnh nhân nữ, 36 tuổi, tiền sử khỏe mạnh. Bệnh nhân được gây tê bằng Lidocaine 2% để nhổ răng, sau nhổ răng 10 phút xuất hiện mẩn ngứa, mệt thỉu, khó thở, lơ mơ.
Bệnh nhân đã được chẩn đoán sốc phản vệ với lidocaine và xử trí bằng tiêm bắp adrenalin 0,5 mg/lần. Tuy nhiên, sau tiêm ít phút, bệnh nhân lại khó thở, mệt nhiều và được tiêm adrenaline nhắc lại khoảng 20 lần.
Được biết, tại bệnh viện địa phương, bệnh nhân tỉnh, Glasgow 15 điểm, khó thở, tím môi và đầu chi, phổi nhiều ran ẩm, được truyền adrenalin tĩnh mạch liên tục và tăng liều, huyết áp không đo được, nhịp tim 160 lần/phút, nhịp xoang đều. Các bác sĩ đã tiến hành đặt nội khí quản, thở máy, solumedrol 80 mg tiêm tĩnh mạch chậm, dimedrol 40 mg tiêm bắp.
Sau 10 phút xuất hiện ngừng tuần hoàn, cấp cứu trong 2 phút có tim đập trở lại, nhịp tim 150 – 170 lần/phút, huyết áp 70/40 mmHg, SPO2 90%, nhiều bọt hồng qua nội khí quản, CVP 20 cmH2O, thở máy với PEEP 12 cmH2O và tăng lên 18cm H2O, VT 6 ml/kg. Sau 4 giờ thở máy, duy trì adrenalin tăng dần lên đến 1,4 mcg/kg/phút, truyền dịch Naclorua 0,9% x 3.000ml, gelofunsin 4% 1.000ml, tình trạng không cải thiện, xuất hiện rung thất và ngừng tuần hoàn cấp cứu trong khoảng 1 phút có tim đập lại. Sau đó, bệnh nhân được chuyển đến bệnh viện Bạch Mai.
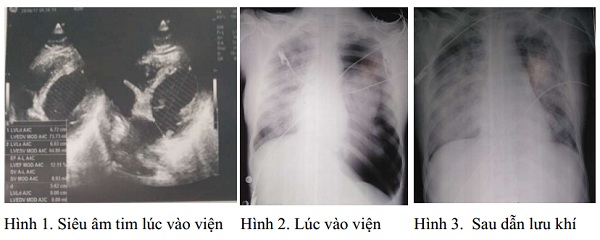
BS Phạm Thế Thạch, khoa Hồi sức tích cực, bệnh viện Bạch Mai cho biết, khi nhập viện, bệnh nhân tỉnh chậm, thở máy qua nội khí quản, huyết áp 85/40mmHg (adrenaline 1,4 mcg/kg), mạch 135l/phút, tím môi và đầu chi, SPO2 94%, CVP 27 mmHg, gan to 3cm dưới bờ sườn, siêu âm tim thấy giảm vận động đồng đều các thành tim, EF 12%, hở van hai lá, áp lực động mạch phổi 35mmHg. Hình ảnh chụp X-quang cho thấy tràn khí màng phổi trái...
Các bác sĩ chẩn đoán, bệnh nhân có tình trạng phản vệ nguy kịch có biến chứng suy đa tạng. Do đó đã tiến hành xử trí: Thở máy PEEP 5 CmH2O, VT 400 ml, FiO2 100%, duy trì adrenaline và giảm dần liều, furosemide, lọc máu liên tục.
10 giờ sau khi vào khoa Hồi sức tích cực, bệnh nhân tỉnh, Glasgow 15 điểm, huyết áp 110/ 70 mmHg, nhịp tim 130 lần/phút, nước tiểu 200 – 300 ml/h, lactat tăng 10,8 mmol/l. Sau đó 10 phút xuất hiện rung thất, mất ý thức, mất mạch cảnh và mach bẹn, điện tim. Các bác sĩ tiếp tục tiến hành cấp cứu ngừng tuần hoàn, sốc điện phá rung 360J/ lần 3 lần, và tiến hành kỹ thuật tim phổi nhân tạo (ECMO) phương thức tĩnh mạch – động mạch (V – A ECMO) dưới hướng dẫn siêu âm, với các thông số ban đầu CO 3,0 l/phút CI 2,0 FiO2 100%, MV 6,2 l/phút.
Ngay sau đó giảm và ngừng adrenalin, cài đặt máy thở mode PCV PC 12 cmH2O, PEEP 5 cmH2O, tần số 5 lần/phút, FiO2 50%, duy trì SPO2 96 – 100%, dẫn lưu khí màng phổi hút liên tục áp lực âm 30 cmH2O, tiếp tục duy trì lọc máu liên tục.
Sau 2 ngày, bệnh nhân có biểu hiện sốt 39oC, X-quang mờ lan tỏa hai phổi, procalcitonin tăng 71,8 ng/ml nên đã được bổ sung thêm kháng sinh meropenem và colistin.
Sau 6 ngày điều trị tích cực, tình trạng bệnh nhân cải thiện, siêu âm EF 39%, không sốt, X-quang không có tràn khí màng phổi nên đã cai và rút ECMO. Sau 1 ngày rút nội khí quản, dừng lọc máu liên tục, bệnh nhân hồi phục hoàn toàn, không có di chứng và xuất viện sau 2 tuần điều trị.
PV


